当科の特色
体にやさしい手術(低侵襲手術)
当科では、常日頃から体にやさしい手術(侵襲の低い手術)を目指しております。手術を受けられる患者さんに対して、傷はできるだけ小さく目立たないように、痛みが少なくなるように、そして1日でも早く日常生活に復帰できるように、さまざまな疾患で手術方法を工夫しております。具体的には、内視鏡を使った手術(鏡視下手術:胸腔鏡下食道切除術、胸腔鏡下肺切除術、腹腔鏡下胆嚢摘出術、腹腔鏡下胃部分切除術、腹腔鏡下大腸切除術など)や、乳がんに対する乳房温存手術、成人鼠径ヘルニアに対するメッシュを使ったヘルニア修復術などです。
胸腔鏡(補助)下肺切除術
胸腔鏡(補助)下手術とは、胸腔鏡で胸腔内をモニター視しながら行う手術の総称で、全ての手技をモニター下に行う『完全鏡視下手術』と、名刺サイズの小開胸創からの直視を併用する『胸腔鏡補助下手術』に大別できます。それぞれの手技に一長一短があり、私たちは疾患に応じて適宜使い分けています。
1992年に北大病院で良性疾患に対して初めて胸腔鏡下肺部分切除術を施行して以来、手技の習熟に伴い悪性疾患へと徐々に適応を拡大してきました。肺がんに対しては主としてⅠ期症例に対して胸腔鏡補助下に肺葉切除+縦隔郭清を行ってきましたが、1997年4月頃より肺がんに対する適応を拡大し、開胸と遜色ない手術が可能であると判断された症例には積極的に胸腔鏡補助下手術を施行してきました。現在では8割以上の肺がん症例を胸腔鏡補助下に切除していますが、安全・確実に手術を遂行することが最も重要ですから、場合により開胸手術に移行することもあります。
患者さんは通常前日に入院され、担当医から手術内容の説明を受けて『同意書』にサインをしていただきます。麻酔科の術前診察もあります。手術時間は3時間前後で輸血を要することは滅多になく、術後は一般病室に戻ってきます。一晩はベッド上で安静にしていただきますが、翌朝から食事も開始となり、午前中の回診後にはトイレや病棟内の歩行も可能となります。早い方で術後4〜5日目に退院されますが、7日前後で帰られる方が最多です。術後の疼痛に関しては、胸腔鏡補助下手術の方が開胸手術よりも明らかに痛み止めの使用量が少ないという結果が出ています。
臨床病期Ⅰ期肺がんにおいて、胸腔鏡補助下肺切除導入前後で手術成績を比較検討しました。厳密な比較は難しいのですが、胸腔鏡補助下手術は開胸手術と比べて同等以上の結果を示したと判断しております。
以上より、私たちは今後も積極的に胸腔鏡を利用して、“体にやさしい”手術を心掛けていきます。
腹腔鏡下胃切除術
腹腔鏡下手術(内視鏡外科手術)とは・・・?
腹腔鏡下手術とは、5-10mm程度の皮膚切開を4—5ケ所作り、腹腔鏡(カメラ)を挿入しテレビモニター上に映し出された腹腔内の様子を見ながら、専門の医療機具を使って行う手術です。
腹腔鏡下手術の最大の長所は、小さな傷で手術が済み、体への負担が少ないことです。小さな傷は、体の負担が少なく、手術後の痛みが少ない、体にとってやさしい手術です。そのため、手術後、体の回復がはやく、早い時期から歩行でき、早い時期からの食事開始、早期退院、早期社会復帰につながります。また、腹腔鏡手術は、最新のハイビジョン画像を利用して手術が行われるため、細部の細かい観察や繊細な手術ができます。しかし、腹腔鏡手術は専門の技術が必要とされる難易度の高い手術である事も事実です。当院では、内視鏡下手術の経験、症例数は豊富であり、内視鏡外科技術認定医もおり、安全で質の高い腹腔鏡下手術を提供できます。
胃がん手術、胃がんの腹腔鏡下手術について
胃がんの治療方法は、がんの進行度により決定されます。がんが粘膜内にとどまっていてリンパ節転移の可能性がない場合は内視鏡(胃カメラ)で治療することができます。しかし、それより進んでリンパ節転移の可能性がある場合は外科的な胃の手術が必要です。手術で胃をどれくらい切除するかは、胃のどの部分ががんになったかにより判断されます。胃の真ん中から下部(十二指腸側)にがんができた場合は、胃を2/3切除しますが、胃の上部(食道側)にがんができた場合には胃を全部摘出することが必要です。また、胃の手術方法には、通常の開腹手術と腹腔鏡手術の二通りの方法があります。比較的早期の症例に対しては腹腔鏡下手術が行われ、より進行した症例に関しては開腹手術が選択されます。
腹腔鏡下ヘルニア切除術
ソケイヘルニアとは…?
ソケイ部(足の付け根のあたり)の組織の弱くなった部分から腹膜の一部が皮下に脱出してしまい、おなかの中の腸や脂肪の膜(大網)、女性であれば卵巣などが飛び出してしまう疾患で、時に嵌(かん)頓(とん)(はまり込んでしまうこと)し、疼痛や腹痛を伴うことがあります。嵌頓した場合、はまり込んだ臓器を切除しなければいけない場合があり、そうなる前に弱くなった部分を補強修復する手術が必要となります。
ソケイヘルニアの種類
| ①外ソケイヘルニア ②内ソケイヘルニア ③大腿ヘルニア と大きくわけて3つあります。 おなか側の脱出する部位によって異なりますが、体表からは同じような部位が腫れてきますので、区別がつかないこともあります。 |
 |
治療は…?
手術による治療しかありません。良性の病気ですからすぐに治療をしなければいけないものではありませんが、嵌頓を起こすと腹膜炎の危険性もありますので、早い時期の手術をお勧めします。
手術方法について…従来法とtension free法に分けられます。
1.従来法
以前から行われていた方法で、生体の強い組織(筋膜)を用いて弱いところを補強する手術です。これは、無理やり引っ張って弱い部分を補強する手術ですから、術後の安静が必要、痛み、つっぱり感が強い、などの欠点があります。再発率も高く(10-15%)、現在は限られた症例にしか行われていません。
2.Tension free法
従来法に対して、弱い部分に人工のメッシュをあてて補強する方法で、痛みやつっぱり感が少なく、早期社会復帰が可能です。現在最もよく行われている方法で、再発率も低く(1%程度)非常に優れた方法で、これには二種類の方法があります。
| ① 前方アプローチ:ソケイ部の約4cmの創から、直接腹壁の奥にメッシュを挿入し補強する方法。 (クーゲルパッチ法、メッシュプラグ法、PHS法など) |
 |
 |
|---|---|---|
| クーゲルパッチ法 | 3Dメッシュ | |
| ② 腹腔鏡下手術:臍周囲に1cm、左右の側腹部に5mm、計3箇所の創で、おなかの中を経由してメッシュを挿入する方法。 | 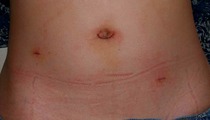 |
|
いずれも優れた方法であり、手術前に十分に説明をきいて患者さんにあった方法を選択することが重要です。
| 利点 | 特徴 | 適応 | |
|---|---|---|---|
| 前方アプローチ(クーゲル法・メッシュプラグ法・PSH法) | ・小さな傷で手術が可能 ・疼痛が少ない ・安静をあまり必要としない ・早期社会復帰が可能 |
・必ずしも全身麻酔を必要としない | ・ほぼ全例 |
| 腹腔鏡下手術 | ・診断が確実 ・両側の手術を同じ傷で同時に行える ・再発症例に適している ・全身麻酔が必要 |
・開腹歴、前立腺手術の既往のある方は行なえません |
手術を決められたら…
当院ではクリニカルパスを導入し治療の標準化を図り、患者さんにわかりやすく、安全性を高めるよう工夫をしております。通常、2泊3日の入院(手術の前日入院、翌日退院)を原則としております。抜糸の必要もなく退院後はシャワーやお風呂に入ることができ、日常生活に復帰可能です。ただし、重いものを持ったり、激しい運動は約2週間は避けて下さい。外来は1〜2週後に一度受診していただきますが問題がなければその後の通院は必要ありません。(回復の具合は個人差がありますので、手術後の生活については担当医によく相談してください)
日帰り手術(デイ・サージェリー)
日帰り手術(デイ・サージェリー)には、朝入院し手術を受けて夕方に退院する場合(同日退院)と、手術を受けた日の夜は1泊して翌朝退院する場合(手術後24時間以内の退院)の2種類があります。現在、外科では正式な日帰り手術ではありませんが、小児鼠径ヘルニアで手術当日の夕方退院、成人鼠径ヘルニアで手術翌日退院、胆石症、自然気胸で術後2〜3日目の退院となっております。経過に問題のない、健康で元気な患者さんにとって、早期退院は医療費が少なくてすむほかに、術後を自宅でゆっくりと過ごすことができ(特に、小児)、さらに術後肺炎や創部感染などの院内感染の併発を予防することができるのです。また、これらの患者さんではなるべく抜糸をしないですむように、閉創には特殊な皮膚接着剤(ダーマボンド)を使用しており、手術当日からのシャワーも可能になっております。今後、さらに入院期間の短縮を目指し、健康で元気な患者さんは、手術をしても元気なままお帰り頂くように努力していきます。もちろん、日帰り手術に適さない重篤な合併症をもった患者さんに対しては、無理に退院を勧めるものでは決してありません。ご安心ください。
クリニカルパス
クリニカルパスとはある特定の疾患の治療過程をできるだけ定型化し、均一で質の高い治療とケアを患者さんに提供するための一連の工程表で、最近、新聞や雑誌で広く取り上げられております。このクリニカルパスのメリットは、患者さんにとっては、自分が受ける治療において、おおよその入院期間や手術術式、いつ・どんな治療、検査が行われるのかなど、全体像を把握することができることです。また、医療スタッフにとっては、治療の質を向上させ、術前術後の標準化を図り、患者さんの異常を早期にチェックできるなどがメリットです。これにより、入院期間が短縮し、早期社会復帰が可能となります。現在、外科では17種類の疾患でクリニカルパスを導入しております。
表1 手稲渓仁会病院・主な外科のクリニカルパス
表1が現在使用中の主なクリニカルパスですが、過不足のない外科治療を目指して、随時更新されています。
| 疾患名 | 術式 | 麻酔方法 | 術後在院日数 |
|---|---|---|---|
| 成人鼠径ヘルニア | メッシュによるヘルニア修復術 | 硬膜外または全身麻酔 | 1日 |
| 小児鼠径ヘルニア | ヘルニア根治術(高位結紮術) | 全身麻酔 | 手術当日又は2日 |
| 自然気胸 | 胸腔鏡下肺部分切除術 | 全身麻酔 | 3日 |
| 甲状腺疾患 | 甲状腺切除術 | 全身麻酔 | 4日 |
| 乳がん | 乳房温存手術・乳房切除術 | 全身麻酔 | 6日 |
| 肺がん | 胸腔鏡下肺葉切除術 | 全身麻酔 | 7日 |
| 胆石症 | 腹腔鏡下胆嚢摘出術 | 全身麻酔 | 3日 |
| 胃がん | 幽門側胃切除術・胃全摘術 | 全身麻酔 | 8日 |
| 大腸がん ERAS 8日 |
大腸切除術(腹腔鏡下を含む) | 全身麻酔 | 8日 |
| 大腸切除術(人工肛門あり) | 全身麻酔 | 19日 | |
| 膵がん・胆道がん | 膵頭十二指腸切除術 | 全身麻酔 | 16日 |
| 膵がん | 膵体尾部切除 | 全身麻酔 | 8日 |
| 肝がん | 肝部分切除・肝葉切除 | 全身麻酔 | 8日 |
| 急性虫垂炎 | 虫垂切除(腹膜炎を伴う重症) | 腰椎麻酔・全身麻酔 | 7日 |
| 虫垂切除(軽症) | 腰椎麻酔・全身麻酔 | 3日 | |
| 十二指腸潰瘍穿孔 | 腹腔鏡下穿孔部閉鎖、大網充填 | 全身麻酔 | 5日 |
センチネルリンパ節生検
乳房の切除範囲に関わらず乳がんの手術時に一般的に行われてきた腋窩郭清は、ひとつには転移した腋窩リンパ節を残さず切除する目的で、もうひとつには最も重要な予後因子であるリンパ節転移の有無・転移個数を確かめる目的で、腋窩リンパ節転移がないと思われる患者さんにも施行されてきました。しかし郭清に伴い、一定の割合で上肢の可動域の制限や上腕の知覚鈍麻、更にはリンパ浮腫といった合併症が生じるのが、患者さんと我々医療者に共通の悩みの種でした。
そこで『腋窩リンパ節郭清の必要がない(=腋窩リンパ節に転移がない)患者さんを見分けて、腋窩郭清を省略できないだろうか』と考え出されたのが、ここでご紹介するセンチネルリンパ節生検という概念です。乳腺にできた腫瘍から腋窩へのリンパの流れを辿ることで腫瘍細胞が最初に流れ着くリンパ節(見張りリンパ節=センチネルリンパ節)を見つけ、ここに転移がなければその奥のリンパ節群には転移がないだろうという理論です。スキップ転移といって、センチネルリンパ節を素通りして奥のリンパ節に転移する事もありますが、ごく稀であることが分かっています。具体的には、センチネルリンパ節を術中に同定し、迅速組織診で転移を認めない場合は腋窩郭清を省略、転移があった場合は郭清を施行するというものです。
センチネルリンパ節の同定には、①色素を皮内に注入する色素法、②放射性同位元素を腫瘍近傍に注入するRI法、の二つの方法がありますが、当院では両者の併用に加えてリンフォシンチグラフィも撮影しており、短時間に効率よくセンチネルリンパ節を同定することが可能となっています。
腋窩郭清に伴うトラブルから解放された多くの患者さんにとって、まさに福音といえる理論と技術ではありますが、新しい方法であるだけに腋窩郭清の省略が予後に及ぼす影響はまだ完全には分かっていません。そこで私たちは乳房温存後の患者さんの乳腺内再発に対する監視と同様のレベルで、腋窩郭清を省略した患者さんの腋窩リンパ節再発に対する監視を続けています。
食道がんの外科治療の特長
食道がんは消化器がんの中でも予後不良ながんであり、その手術も食道を切除するだけではなく、胃の一部を切除したり、頸部・胸部・腹部のリンパ節を郭清したりする大がかりな手術となります。また、胃や大腸を使って食道の代わりをする再建術も必要となります。今日では多くの施設で行われるようになっているものの、術後合併症の頻度はまだまだ高いのが現状です。特に縫合不全、肺炎、は重症化する場合があります。そこで当院ではクリニカルパスを使用することにより食道がんの手術前後の標準化を目指します。合併症を早期に発見し、それに対する対策を施します。手術後の入院期間は約14日です。術後はICU(集中治療室)3日間(麻酔科管理)滞在して厳重に全身管理を行います。手術翌日より腸瘻(腸に挿入されている栄養チューブ)を利用して栄養剤を注入し栄養管理し、7日目で食道と胃のつなぎ目の検査を行い、問題なければ食事を開始します。約1週間食事の訓練をします。食事の量に応じて、足りない分は腸瘻から栄養剤を使用する場合があります。また、術後肺炎予防として手術翌日から呼吸リハビリを行い、可能であれば病棟内歩行を目指します。
必ずしも目標通りに行かない場合もありますが、当院での総合力を生かして術後合併症を未然に防ぐよう努めます。
従来の手術方法と比べて少しでも体に優しい手術を目指しています。胸腔鏡、腹腔鏡を使用して体の創を少しでも小さくすることによって術後の創の痛みを軽くし、術後の回復を早くします。胸腔鏡で手術を行う適応は施設により異なりますが、当院では「がんが他の臓器に浸潤していない段階、明らかに大きなリンパ節転移がない段階」、を対象として胸腔鏡を利用して食道を切除します。
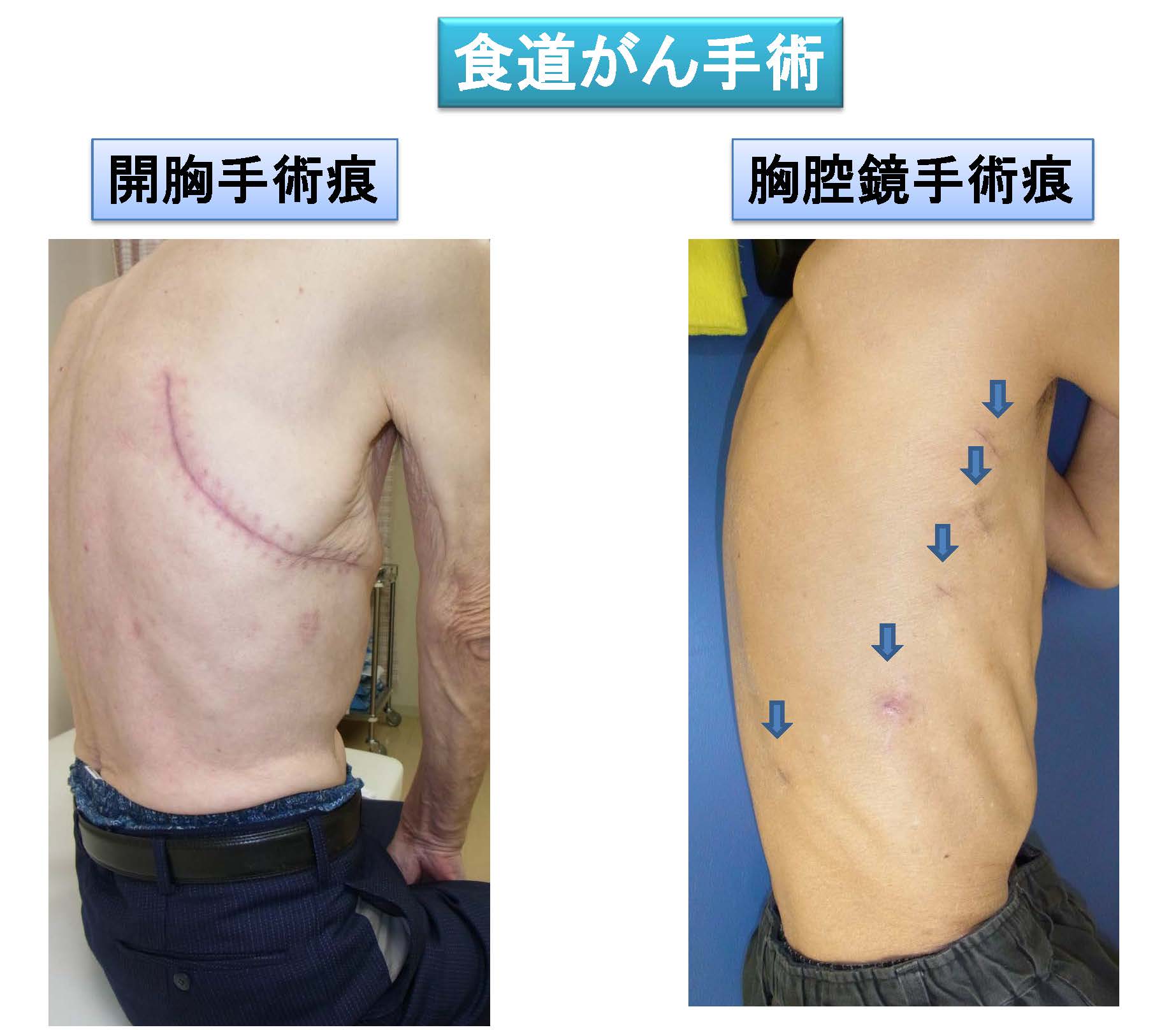
胸腔鏡下食道切除術
従来の開胸では約25cmの創がつきますが、胸腔鏡手術では5mm~12mmまでの創が数か所にとどまります。
用手補助腹腔鏡下手術
従来腹部操作はみぞおちから臍上まで約15cmの創がつきましたが、用手補助腹腔鏡下では約7cmの創と5mmの創がつく程度です。
食道がんの治療は手術だけではなく抗がん剤療法や放射線療法を組み合わせて行う集学的治療が大切です。また、食道がんの治療はなかなかガイドライン通りにいかないことがあります。患者様の体力、生活習慣、職業、経済面、等に合わせて治療していかなければなりません。特に食道がんの手術は術後の生活に大きく影響することになりますので個人個人に適した治療法(術式も含めて)を選択しなければなりません。当院では外科医、消化器内科医、放射線科医、腫瘍内科医とともに協力しながら治療に携わります。どうぞ気負いなくご相談ください。
外科 木ノ下 義宏